Nel mese di aprile sono stati pubblicati i risultati di uno studio su The Lancet Diabetes & Endocrinology, una rivista peer-reviewed (The Lancet Diabetes & Endocrinology è un forum autorevole per i principali opinion leader di medicina, governo e sistemi sanitari per influenzare la pratica clinica, esplorare la politica globale e informare il cambiamento costruttivo e positivo in tutto il mondo. La rivista è il leader globale per la ricerca). I ricercatori hanno esaminato le osservazioni fornite da 7 milioni di persone contagiate da Covid-19 ed hanno osservato l’evoluzione della malattia e le caratteristiche dei soggetti.

Simili conclusioni sono state tratte da uno studio del CDC USA (vedi qui: https://www.cnbc.com/2021/03/08/covid-cdc-study-finds-roughly-78percent-of-people-hospitalized-were-overweight-or-obese.html) e centinaia di altre pubblicazioni.
Queste conclusioni sono state riprese dal quotidiano The Guardian (vedi qui: https://www.theguardian.com/world/2020/aug/26/obesity-increases-risk-of-covid-19-death-by-48-study-finds ), l’estate scorsa, ma senza che i governi raffinassero le loro procedure di contrasto alla pandemia, come sarebbe stato più normale fare a fronte di certe sensibili evidenze.
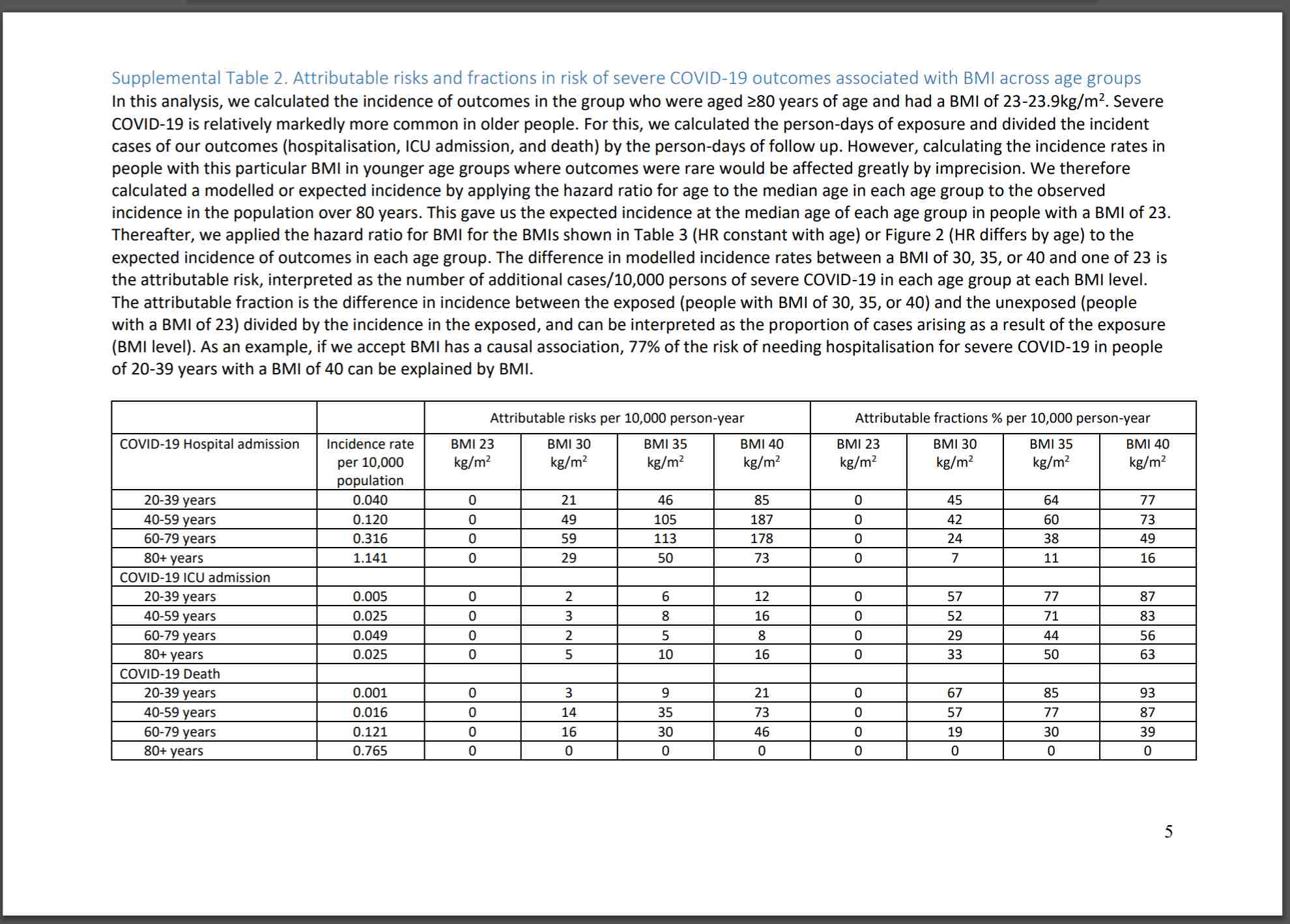
Con riferimento ai dati più recenti, forniti dalla ricerca pubblicata su The Lancet Diabetes & Endocrinology, in generale considerando tutte le fasce di età, i risultati dimostrano solo una debole correlazione tra l’incidenza del Covid con l’obesità. Tuttavia, un esame più approfondito nelle varie fasce di età ha dato risultati sorprendenti.
Esaminando i dati in modo analitico , ci si è accorti che il risultato generale era fuorviante in quando negli anziani , l’obesità non comporta un aumento di rischio eccessivo. Ma questo non si può dire per le altre fasce di età.
Precisamente lo studio ha considerato 4 fasce di età: 20-39 anni, 40-59 anni, 60-79 anni e oltre 80 anni.
I ricercatori hanno scoperto che l’incidenza in soggetti da 60 anni in giù – caratterizzati da obesità – era a associata a tutti i casi che hanno portato alla terapia intensiva ed alla morte.
Si è rilevato che l’aumento di rischio era considerevolmente più alto non solo nelle persone manifestatamente obese ma anche in quelle con indice di massa corporea (BMI) di 40 o più.
Lo studio ha rilevato che, se si considerano le persone di età inferiore ai 40 anni, esse non corrono quasi nessun rischio di morire di covid . Precisamente quelli con grasso corporeo corrono un rischio di 1 su 10.000 di morire di covid , mentre nella fascia da 40 a 59 anni in soggetti con peso corporeo normale, il rischio era di 1 su 1000.
Questi risultati non sono stati esposti nella parte principale del documento, prevalentemente tecnico, ma bensì nell’appendice:
“I nostri risultati di questa ampia coorte basata sulla popolazione sottolineano che il sovrappeso è associato a un sostanziale aumento del rischio di esiti gravi di COVID-19 ed è uno dei più importanti fattori di rischio modificabili identificati a questo proposito. ”
Si deduce che per i soggetti di età inferiore ai 60anni , la migliore prevenzione, è quella di di perdere peso, questo riduce notevolmente un fattore importante di rischio.
Anche il ministero della Sanità statunitense, ha tratto conclusioni simili (vedi qui:https://www.cdc.gov/obesity/data/obesity-and-covid-19.html )
Come in altri casi che stiamo esaminando – non per ultimo quello pubblicato ieri – , su questi studi cade sistematicamente l’oblio. Ovvero, questi studi non vengono nemmeno citati dai grandi media di regime.
Ovviamente, si stenta a capire il motivo per cui categorie di persone totalmente non ha rischio vengano parificate a quelle a rischio , senza nessun distinguo, aumentando i costi, sociali, sanitari ed economici della pandemia.
Si può solo ipotizzare che questo accade per non circoscrivere il rischio a solo una parte della popolazione , quando l’obiettivo deve coinvolgere la totalità della popolazione nelle vaccinazioni. Ma questo è solo una mia logica deduzione, nata dall’osservazione da ciò che sta succedendo ed i dati che mano a mano emergono sulle riviste scientifiche.
patrizioricci by @vietatoparlare
Altre ricerche sulla correlazione rischio covid-obesità:
- Una metanalisi pubblicata il 26 agosto su Obesity Reviews , un team internazionale di ricercatori ha raccolto dati da decine di articoli sottoposti a revisione paritaria su 399.000 pazienti. Hanno scoperto che le persone obese che hanno contratto la SARS-CoV-2 avevano il 113% di probabilità in più rispetto alle persone di peso sano di atterrare in ospedale, il 74% in più di probabilità di essere ricoverate in terapia intensiva e il 48% in più di probabilità di morire.
- Obesità e COVID-19, worldobesity: https://www.worldobesity.org/news/obesity-and-covid-19-policy-statement
- altri riferimenti:
3.
Wee SL, McNeil GD, Hernández JC. L’OMS dichiara l’emergenza globale mentre si diffonde il coronavirus di Wuhan . New York Times , 30 gennaio 2020. [ Google Scholar ]4.
Centers for Disease Control and Prevention COVID-19 Response Team Stime preliminari della prevalenza di condizioni di salute sottostanti selezionate tra i pazienti con malattia di coronavirus 2019 – Stati Uniti, 12 febbraio – 28 marzo 2020 . MMWR 2020; 69 ;382-6. [ Articolo gratuito di PMC ] [ PubMed ] [ Google Scholar ]6.
Onder G, Rezza G, Brusaferro S. Tasso di mortalità e caratteristiche dei pazienti deceduti in relazione al COVID-19 in Italia . JAMA 2020, in stampa (10.1001/jama.2020.4683). [ PubMed ] [ Google Scholar ]7.
Hu C, Jia W. Diabete in Cina: epidemiologia e fattori di rischio genetici e loro utilità clinica nella terapia personalizzata . diabete 2018; 67 :3-11. [ PubMed ] [ Google Scholar ]8.
Costa H, Jacob M, Pereira R, Calças R. Fenotipi ventilatori COVID-19 e obesità: esiste una relazione ? Obesity (Silver Spring) 2020, in stampa (10.1002/oby.22877). [ Articolo gratuito di PMC ] [ PubMed ] [ Google Scholar ]9.
Hoffmann M, Kleine-Weber H, Schroeder S, et al. L’ingresso delle cellule SARS-CoV-2 dipende da ACE2 e TMPRSS2 ed è bloccato da un inibitore della proteasi clinicamente testato . Cella 2020; 181 :271-80. [ Articolo gratuito di PMC ] [ PubMed ] [ Google Scholar ]10.
Jia X, Yin C, Lu S, et al. Due cose sul COVID-19 potrebbero richiedere attenzione . Preprint 2020, 2020020315. [ Google Scholar ]11.
Pinheiro TA, Barcala-Jorge AS, Andrade JMO, et al. L’obesità e la malnutrizione alterano in modo simile il sistema renina-angiotensina e l’infiammazione nei topi e nell’adiposo umano . J Nutr Biochem 2017; 48 :74-82. [ PubMed ] [ Google Scholar ]12.
Bourgeois C, Gorwood J, Barrail-Tran A, et al. Caratteristiche biologiche specifiche del tessuto adiposo e loro impatto sulla persistenza dell’HIV . Frontiere Microbiol 2019; 10 :2837. [ Articolo gratuito di PMC ] [ PubMed ] [ Google Scholar ]13.
Kyrou I, Randeva HS, Tsigos C, et al. Problemi clinici causati dall’obesità . In: Feingold KR, Anawalt B, Boyce A, et al. (a cura di), Endotext . South Dartmouth (MA): MDText.com, Inc; 2000-2020. [ Google Scholar ]14.
Zhou F, Yu T, Du R, et al. Decorso clinico e fattori di rischio per la mortalità dei pazienti adulti ricoverati con COVID-19 a Wuhan, Cina: uno studio di coorte retrospettivo . Lancetta 2020; 395 :1054–62. [ Articolo gratuito di PMC ] [ PubMed ] [ Google Scholar ]15.
Wu Z, McGoogan JM. Caratteristiche e lezioni importanti dell’epidemia di coronavirus 2019 (COVID-19) in Cina: sintesi di un rapporto di 72.314 casi del Centro cinese per il controllo e la prevenzione delle malattie . JAMA 2020, in stampa (10.1001/jama.2020.2648). [ PubMed ] [ Google Scholar ]17.
Naaz A, Holsberger DR, Iwamoto GA, et al. La perdita di inibitori della chinasi ciclina-dipendenti produce iperplasia degli adipociti e obesità . FASEB J 2004; 18 :1925-7. [ PubMed ] [ Google Scholar ]20.
Richard C, Wadowski M, Goruk S, et al. Gli individui con obesità e diabete di tipo 2 hanno una disfunzione immunitaria aggiuntiva rispetto agli individui obesi che sono metabolicamente sani . BMJ Open Diabetes Res Care 2017; 5 :e000379. [ Articolo gratuito di PMC ] [ PubMed ] [ Google Scholar ]21.
Bandaru P, Rajkumar H, Nappanveettil G. L’impatto dell’obesità sulla risposta immunitaria all’infezione e al vaccino: una panoramica dei meccanismi plausibili . Sindrome endocrinolo-metab 2013; 2 :2. [ Google Scholar ]22.
Ahn SY, Sohn SH, Lee SY, et al. L’effetto dell’obesità indotta dai lipopolisaccaridi e la sua infiammazione cronica sulla patologia correlata al virus dell’influenza . Environ Toxicol Pharmacol 2015; 40 :924-30. [ PubMed ] [ Google Scholar ]23.
Zhang HH, Halbleib M, Ahmad F, Manganiello VC, Greenberg AS. Il fattore di necrosi tumorale alfa stimola la lipolisi negli adipociti umani differenziati attraverso l’attivazione della chinasi correlata al segnale extracellulare e l’aumento del cAMP intracellulare . diabete 2002; 51 :2929-35. [ PubMed ] [ Google Scholar ]24.
Bézaire V, Mairal A, Anesia R, Lefort C, Langin D. Il pretrattamento cronico di TNFalfa e cAMP degli adipociti umani alterano HSL, ATGL e perilipina per regolare la lipolisi basale e stimolata . FEBS Lett 2009; 583 : 3045-9. [ PubMed ] [ Google Scholar ]25.
Guilherme A, Virbasius JV, Puri V, deputato ceco. Disfunzioni degli adipociti che collegano l’obesità all’insulino-resistenza e al diabete di tipo 2 . Nat Rev Mol Cell Biol 2008; 9 :367-77. [ Articolo gratuito di PMC ] [ PubMed ] [ Google Scholar ]26.
Nieman DC, Henson DA, Nehlsen-Cannarella SL, et al. Influenza dell’obesità sulla funzione immunitaria . J Am Diet Assoc 1999; 99 :294-9. [ PubMed ] [ Google Scholar ]27.
Nieman DC, Nehlsen-Cannarella SI, Henson DA, et al. Risposta immunitaria all’obesità e moderata perdita di peso . Int J Obes Relat Metab Disord 1996; 20 :353–60. [ PubMed ] [ Google Scholar ]28.
O’Rourke RW, Kay T, Scholz MH, et al. Alterazioni nella frequenza del sottoinsieme di cellule T nel sangue periferico nell’obesità . Obes Surg 2005; 15 :1463–68. [ PubMed ] [ Google Scholar ]29.
Tanaka S, Isoda F, Ishihara Y, Kimura M, Yamakawa T. Linfopenia T in relazione all’indice di massa corporea e al TNF-alfa nell’obesità umana: un’adeguata riduzione del peso può essere correttiva . Clin Endocrinol (Oxf) 2001; 54 :347-54. [ PubMed ] [ Google Scholar ]30.
Zimorovat A, Mohammadi M, Ramezani-Jolfaie N. e Salehi-Abargouei A. La dieta nordica sana per il controllo della glicemia: una revisione sistematica e una meta-analisi di studi clinici controllati randomizzati . Acta Diabetologica 2020; 57 :1-12. [ PubMed ] [ Google Scholar ]31.
Karlsson EA, Sheridan PA, Beck MA. L’obesità indotta dalla dieta nei topi riduce il mantenimento delle cellule T di memoria CD8+ specifiche dell’influenza . J Nutr 2010; 140 :1691-7. [ Articolo gratuito di PMC ] [ PubMed ] [ Google Scholar ]32.
Zhang AJ, To KK, Li C, et al. La leptina media la patogenesi della grave infezione da influenza pandemica A (H1N1) del 2009 associata alla disregolazione delle citochine nei topi con obesità indotta dalla dieta . J Infettare Dis 2013; 207 : 1270-80. [ PubMed ] [ Google Scholar ]33.
Yang R, Barouch LA. Segnalazione della leptina e obesità: conseguenze cardiovascolari . Circ Ris 2007; 101 : 545-59. [ PubMed ] [ Google Scholar ]34.
Bennett BD, Solar GP, Yuan JQ, et al. Un ruolo per la leptina e il suo recettore affine nell’emopoiesi . Curr Biol 1996; 6 :1170–80. [ PubMed ] [ Google Scholar ]35.
Howard JK, Lord GM, Matarese G, et al. La leptina protegge i topi dall’atrofia linfoide indotta dalla fame e aumenta la cellularità timica nei topi ob/ob . J Clin Invest 1999; 104 :1051-9. [ Articolo gratuito di PMC ] [ PubMed ] [ Google Scholar ]36.
Parco S, Jeon JH, Min BK, et al. Ruolo del complesso della piruvato deidrogenasi nel rimodellamento metabolico: funzioni differenziali del complesso della piruvato deidrogenasi nel metabolismo . Diabete Metab J 2018; 42 :270-81. [ Articolo gratuito di PMC ] [ PubMed ] [ Google Scholar ]38.
Klinkhammer J, Schnepf D, Ye L, et al. INF-lambda impedisce la diffusione del virus dell’influenza dalle vie aeree superiori ai polmoni e limita la trasmissione del virus . vita 2018; 7 :e33354. [ Articolo gratuito di PMC ] [ PubMed ] [ Google Scholar ]39.
Honce R, Karlsson EA, Wohlgemuth N, et al. Il microambiente correlato all’obesità promuove l’emergere di ceppi di virus influenzali virulenti . mBio 2020; 11 :1–16. [ Articolo gratuito di PMC ] [ PubMed ] [ Google Scholar ]40.
Yan J, Grantham M, Pantelic J, et al. Virus incezioso nell’alito esalato di casi sintomatici di influenza stagionale da una comunità universitaria . PNAS 2018; 115 :1081-6. [ Articolo gratuito di PMC ] [ PubMed ] [ Google Scholar ]41.
Dossett LA, Dageforde LA, Swenson BR, et al. Obesità e rischio di infezione nosocomiale sito-specifica in terapia intensiva . Surg Infect (Larchmt) 2009; 10 :137-42. [ Articolo gratuito di PMC ] [ PubMed ] [ Google Scholar ]42.
Jackson Leach R, Powis J, Baur LA, et al. Assistenza clinica per l’obesità: un’indagine preliminare su sessantotto paesi . Clin Obes 2020; 10 :e12357. [ PubMed ] [ Google Scholar ]44.
Bhatraju PK, Ghassemieh BJ, Michelle Nichols M, et al. Covid-19 in pazienti critici nella regione di Seattle-Case Series . N inglese J Med 2020; 382 : 2012-22. [ Articolo gratuito di PMC ] [ PubMed ] [ Google Scholar ]45.
Qingxian C, Fengjuan C, Fang L, et al. Obesità e gravità del COVID-19 in un ospedale designato a Shenzhen, in Cina . SSRN 2020, prestampa (10.2139/ssrn.3556658). [ Google Scholar ]46.
Peng YD, Meng K, Guan HQ, et al. Caratteristiche cliniche ed esiti di 112 pazienti con malattie cardiovascolari infetti da 2019-nCoV . Zhonghua Xin Xue Guan Bing Za Zhi 2020; 48 :E004. [ PubMed ] [ Google Scholar ]47.
Movahed MR, Khoubyari R, Hashemzadeh M, Hashemzadeh M. L’obesità è fortemente e indipendentemente associata a una maggiore prevalenza di embolia polmonare . Respir Investiga 2019; 57 :376-9. [ PubMed ] [ Google Scholar ]48.
Docherty A, Harrison E, Green C, et al. Caratteristiche di 16.749 pazienti del Regno Unito ospedalizzati con COVID-19 utilizzando il protocollo di caratterizzazione clinica dell’OMS ISARIC . medRxiv 2020, 2020.04.23.20076042. [ Articolo gratuito di PMC ] [ PubMed ] [ Google Scholar ]49.
Williamson E, Walker AJ, Bhaskaran KJ, et al. OpenSAFELY: fattori associati alla morte ospedaliera correlata a COVID-19 nelle cartelle cliniche elettroniche collegate di 17 milioni di pazienti adulti del SSN . medRxiv 2020. 2020.05.06.20092999. [ Google Scholar ]50.
Petrilli CM, Jones SA, Yang J, et al. Fattori associati al ricovero e alla malattia critica tra 4.103 pazienti con malattia COVID-19 a New York City . medRxiv 2020, 2020.04.08.20057794. [ Google Scholar ]